
Jose María Soto Olivares
-
TAMP-A (Técnico en Atención Médica Pre Hospitalaria Nivel Avanzado) por SASEMEP-IPN
-
Alumno del Diplomado en Aeromedicina y Cuidados Críticos. IEFP-Pre-Hospital Michoacán
-
Alumno del Diplomado en Toxicología clínica. CESOVI-U
Toxicología Clínica en la Medicina Pre Hospitalaria: Construir Toxindromes como herramienta diagnóstica.
Introducción:
La toxicología clínica, en la época actual, comienza a ser cada vez más incluida en la currícula de estudio de los programas de educación médica continua y en la formación académica base de médicos y paramédicos; debido a que las urgencias toxicológicas tienen mayor incidencia en los servicios de emergencia, por el uso terapéutico, abuso o recreativo de medicamentos, substancias lícitas o ilícitas.
Existen muchas formas de poder hacer la integración diagnóstica de las intoxicaciones que con base a diversas pruebas se determina etiología, origen y posteriormente otorgar un tratamiento. Pero existe una forma que es basada en la clínica del paciente para denominar un toxindrome.
Los toxindromes, son la serie de manifestaciones sintomatológicas y clínicas que ciertos compuestos químicos pueden generar en el organismo del paciente, que orientan a la identificación del agente lesivo según la anamnesis e historia clínica del paciente, la clasificación del padecimiento y tratamiento debe ser individualizado, basado en evidencia, humanismo y requerimientos específicos del paciente.
El tratamiento debe iniciar basado en la secuencia ABCDE (A: Vía Aérea, B: Ventilación, C: Circulación, D: Déficit Neurológico, E: Exploración/Exposición), posteriormente evaluación específica, seguido de pruebas complementarias; ya que la clínica debe guiar la sospecha del diagnóstico y no los paraclínicos.
Se debe iniciar la impresión diagnóstica desde la observación y anamnesis:
- ¿Dónde está mi paciente y con quién?
- ¿Hay empaques de medicamentos cerca del paciente (jeringas, blíster, cajas de medicamentos, faramalla de drogas, residuos en el ambiente?
- ¿El paciente es niño, joven o mayor?
- SAMPLE (Signos y síntomas, Alergias, Medicamentos, enfermedades Previas, La última ingesta oral y Eventos precipitantes).
- ¿El paciente se autosuministra medicamentos o cuenta con vigilancia?
- ¿Hay alguna patología renal?
- ¿Existen condiciones emocionales o psicológicas que pudieran provocar un intento suicida?
- ¿Estaba solo o acompañado?
- ¿Existe evidencia en el cuerpo del paciente de punciones o residuos de alguna substancia?
- ¿Se conoce adicto a algo? ¿A qué es adicto y desde cuándo?
- ¿El problema fue súbito y rápido o lento y progresivo?
La identificación de los toxindromes puede basarse en una serie de síntomas, signos, manifestaciones y alteraciones metabólicas que se pueden clasificar en origen y presentación. (tabla 1)
Cada uno de los toxindromes, por sí solos pueden dirigir al origen, por ejemplo: el toxindrome opioide es común en pacientes adictos a medicamentos o pacientes que requieran control de dolor crónico con medicamentos opiáceos.
Tabla 1. Descripción de manifestaciones clínicas de toxindromes.
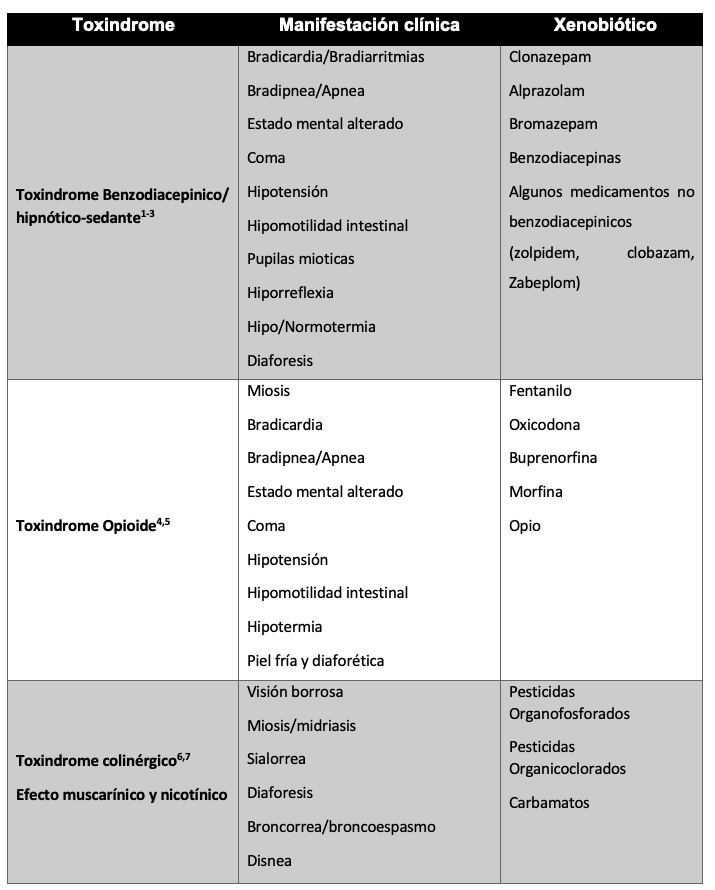
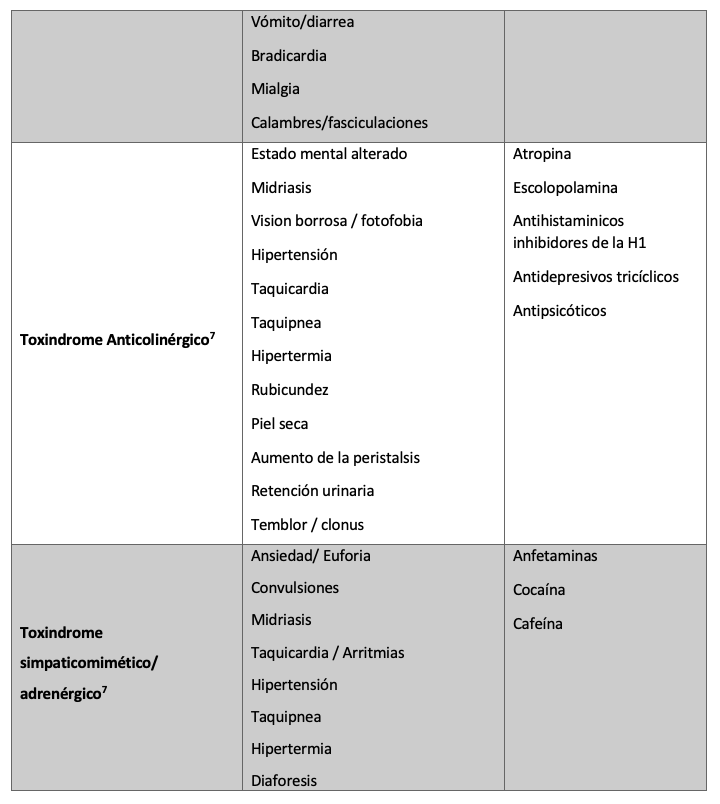
La identificación de los toxindromes de forma temprana, pueden presentar una posibilidad de definir un tratamiento efectivo con efecto positivo para el paciente, que no solo revierta el cuadro clínico, sino también disminuyendo su mortalidad y morbilidad, calidad de vida y reducción de incapacidad o daño neurológico.
El uso de antagonistas, como flumazenil que es el antagonista farmacológico usado en casos de sobredosis por benzodiacepinas, naloxona o nalmefeno; son los antagonistas disponibles de los opioides, a pesar de su efectividad no son la primera línea de tratamiento; excepto cuando se pueden tomar como referencia de intoxicaciones severas, que causen un deterioro grave del estado de alerta, deterioro respiratorio severo que no corrija con medidas de soporte, hipotensión que no remita incluso con manejo farmacológico o sean sospecha clínica fuerte de causa de paro cardiaco; de otra manera, se recomienda el soporte ABC según las necesidades particulares del paciente.
Los pacientes con deterioro neurológico y respiratorio asociado a un proceso de intoxicación, pueden requerir desde una cánula orofaríngea para mantener una vía aérea permeable en casos de inconsciencia, que generen una obstrucción de la vía aérea con la lengua hasta intubación orotraqueal, según sea la necesidad de proteger la vía aérea de secreciones, prevenir una complicación asociada al deterioro del patrón respiratorio o apnea, que deberá ser con soporte ventilatorio.
El manejo de la hipotensión debe ser tratada inicialmente con líquidos, si la hipotensión persiste posterior a la administración de volumen, se puede considerar el uso de fármacos vasopresores; que puede iniciarse con dosis de norepinefrina en casos de hipotensión severa secundaria a sobredosis de opioides o benzodiacepinas.

Flumazenil; antagonista de las benzodiacepinas. (imagen propia)
En el caso que, desarrolle taquiarritmias o bradiarritmias, se debe dar manejo a las mismas, bajo los criterios establecidos de abordaje y manejo según los lineamientos de programas de soporte cardiovascular avanzado (ACLS/ILCOR) o protocolos locales establecidos por el Servicio de Emergencias Médicas del lugar de desempeño profesional del técnico en urgencias médicas, el abordaje es de acuerdo a la condición clínica, deterioro y los requerimientos clínicos del paciente.
El tratamiento es escalonado: “Menos es más”.
Es importante que, si se sospecha que un paciente pudiera estar intoxicado con algún pesticida órgano fosforado, se debe ocupar equipo de protección personal específico para el abordaje del paciente, que requerirá de equipo especializado como overol tipo tyveck, respiradores con filtros para vapores orgánicos, protección ocular, botas de hule y guantes de goma si se dispone de ellos, en caso de que no; se debe usar hasta triples pares de guantes de látex o nitrilo, debido a que pueden no ser seguros y romperse con la manipulación del paciente. Todo esto con la intención de aislar al paramédico del producto y evitar intoxicaciones accidentales. Así mismo, previo al traslado se deberá hacer una descontaminación primaria del paciente, para evitar contaminar la ambulancia y la sala de emergencias, además de que evita la propagación del agente tóxico; en el caso de las intoxicaciones por pesticidas, se debe hacer con agua tibia, jabón abundante y sin cepillo, ya que el cepillado podría impregnar más el toxico en la piel.8,9
También hay que saber, que si se trata de un desastre químico o de materiales peligrosos, se debe establecer un perímetro de seguridad, el cual tiene como objetivo, mitigar el riesgo de contaminación de personal no esencial, que transite cerca del incidente, mantener alejados a los curiosos y notificar a los equipos de rescate adicionales como bomberos, protección civil y otros cuerpos de atención medica pre hospitalaria, si se puede identificar el agente toxico, con los números asignados en el diagrama NFPA 704, que puede ayudar a identificar a que tipo de componente químico se puede exponer el personal de rescate al acercarse a la zona del incidente.8,10
Así mismo, el paramédico puede guiarse de los números CAS (CAS RN/ Número de registro cas) útil en la identificación de sustancias nocivas para la salud, el cual se puede encontrar en las fichas técnicas de las sustancias como pesticidas o componentes orgánicos, para la búsqueda de los signos y síntomas típicos de las intoxicaciones por dichos medicamentos o substancias, ya que dominar todos y cada uno de los compuestos farmacológicos, puede no ser posible, aun para el más experimentado.
El personal pre hospitalario debe recordar, que se puede y se debe indagar, generar impresiones diagnósticas diferenciales, que pudieran ser compatibles con los signos y síntomas del paciente, con fundamentos estructurados, debido a que podríamos pasar por alto explorar más a profundidad para poder encontrar el verdadero agente lesivo, la toxicología no debe ser vista como una ciencia aparte, se debe integrar de forma activa, para buscar más causas del deterioro del paciente.7
Se debe regular al paciente a un Centro Regulador de Urgencias Médicas local (CRUM) y auxiliarse del directorio de la red toxicológica mexicana (red tox) para los pacientes derechohabientes a algún sistema médico respaldo, así mismo, se debe transportar de forma segura y eficiente al paciente a un centro toxicológico donde puedan dar tratamiento a su condición, no al hospital más cercano, pues son hospitales, que cuentan medicamentos o faboterapicos específicos para tratar algunos cuadros clínicos de pacientes con picaduras o mordeduras de animales de ponzoña.
Si se sospecha que se pudiera tratar de una situación médico legal, que implique abuso o violencia, se debe notificar al médico, registrar todos los hallazgos clínicos y físicos; si se sospecha de abuso sexual, se debe recordar que la exploración de las zonas genitales para buscar rasgos de abuso sexual, se debe efectuar por parte del médico, lo que si se debe hacer es informar a las autoridades, al médico receptor, personal de trabajo social y ministerio público que debe hacerse cadena de custodia, tanto del lesionado como de los posibles indicios en la escena, para la investigación legal pertinente.
Es de suma importancia, no olvidar que se debe tratar al paciente, no al tóxico.
Conclusiones:
La integración clínica de un toxindrome puede ser la parte más crítica de la intervención de un paciente crítico; puede guiar a un tratamiento.
El soporte ABC no debe ser retrasado por una decisión de un tratamiento definitivo, que pueda no verse útil, debido a la precariedad de recursos en el servicio prehospitalario.
Importante que el personal prehospitalario, sea deductivo, analítico e intuitivo en el abordaje del paciente intoxicado, debe explorar a detalle, interrogar de forma precisa al paciente o familia, buscar indicios de venopunciones, parches, blísters de medicamentos, ámpulas y más faramalla que pueda indicar abuso de drogas o fármacos, no solo en el lugar donde se ubique al paciente, también en zonas aledañas como pueden ser baños, cocina, cuartos de servicio y cualquier rincón de la casa.
Se debe considerar interconsulta a un toxicólogo clínico, que pueda dar apoyo al tratamiento o si existen dudas, contactar a un centro toxicológico para asesoría en la resolución, traslado y recepción del paciente, de forma que aumente su sobre vida y reduzca las secuelas para el paciente.
“Todas las Sustancias son venenos, no existe ninguna que no lo sea, la dosis, diferencia un veneno de un remedio”
Paracelso.
Bibliografía y lectura recomendada:
- Hoffman R, Howland M, Lewin N, Goldfrank L. Goldfrank Toxicologic Emergencies. 10th ed. EUA: McGraw Hill; 2014.
- Souza y Machorro M, Guiza-Cruz V. Toxicología y manejo de los síndromes de intoxicación y abstinencia de psicotrópicos. Rev Mex Neurocirugia. 2007;8(2).
- Kang M, Ghassemzadeh S. Benzodiazepine Toxicity. StatPearls. 2020;(1).
- Cid M. Síndrome de neurotoxicidad inducido por opioides (NIO). Revista de Sociedad Española del Dolor. 2008;15(8).
- Souza y Machorro M, Guiza Cruz V. Toxicología y manejo de los síndromes de intoxicación y abstinencia de psicotrópicos. Rev Mex Neurocirugia. 2007;8(2).
- Ferreiros Gago L. Sindromes Toxicologicos. Rev Hosp Niños. 2013;55(248).
- Araya-Chavarria S, Fallas-Zuñiga M, Moya-Alvarez A. Sindromes Toxicos: Diagnóstico y Manejo. Revista médica de costa rica y centroamérica. 2010;(599).
- Ferrer A. Intoxicación por plaguicidas. Anales del Sistema Sanitario de Navarra. 2003;26.
- Ford D. Initial Approach to the Poisoned Patient. Clinical Toxicology. 2001;5(11).
- Emergencias con materiales peligrosos. 13th ed. Santiago de Chile: Comisión Nacional del Medio Ambiente.
Cite este artículo como: José Soto, “Toxicología Clínica en la Medicina Pre Hospitalaria: Construir Toxindromes como herramienta diagnóstica.”blog EMergiendo SMME, junio 2021. Disponible en: https://emergiendo.org.
Editor revisor: Dr. Jorge Velázquez Rabiela



Magnífica información, muy útil y muy bien redactada.
Excelente información.
Carlos Urribarrí
caurribarrirodriguez@gmail.com