20 de mayo 2022
THROMBINS2: ¿el futuro del tratamiento del SICA en la Atención Médica Pre Hospitalaria?
El infarto agudo al miocardio (IAM), es una de las principales causas de muerte a nivel mundial, su detección temprana y la valoración inicial por un equipo de emergencias pre hospitalarias, así como la toma de un ECG de 12 derivaciones, con una adecuada interpretación, son las claves de un diagnóstico presuntivo eficiente que puede favorecer de forma positiva al paciente, sumado a ello, se puede hacer uso de diversos fármacos que pueden facilitar o coadyuvar a la trombólisis (debido a que en México aún no se logra la trombólisis pre hospitalaria), que además de ser accesibles en el nivel pre hospitalario, tienen efectos positivos sobre la evolución del infarto en evolución.
Durante años se utilizó la mnemotecnia “M-O-N-A” (Morfina, Oxígeno, Nitroglicerina, Ácido Acetilsalicílico), para el manejo del IAM en el nivel prehospitalario, en cambio, es una terapia muy limitada.
De manera comparativa, la mnemotecnia “THROMBINS2”, presenta una terapia más completa, además de eficiente en el abordaje inicial de un SICA con sospecha de IAMEST (Infarto Agudo del Miocardio con elevación del ST) o IAMEST confirmado por electrocardiograma.
El primer paso del tratamiento de un IAMEST es la identificación temprana de la sintomatología y la clínica que puede presentar el paciente:
- Disnea
- Dolor torácico opresivo, retroesternal, agudo, intenso, que puede irradiar a la mandíbula o brazo izquierdo
- Hipertensión/Hipotensión
- Taquicardia/Bradicardia
- Náuseas
- Diaforesis
- Signo de Levin
- Alteraciones electrocardiográficas (Elevación del segmento ST 1mm en dos o más derivaciones que vean una misma cara del corazón)
- Bloqueo de Rama izquierda de nueva aparición
Antecedentes:
La anterior nemotecnia “MONA”, es una terapia basada en la administración de 4 elementos farmacológicos:
- Morfina: Analgésico opioide, el cual tenía como objetivo disminuir y mitigar el dolor precordial opresivo.
- Oxígeno: Se busca mantener una perfusión tisular de oxígeno, pero se demostró, que el aumento de oxígeno en la sangre genera vasoconstricción capilar, por lo cual, ahora sabemos que NO es necesario su uso rutinario.
- Nitroglicerina: tiene como propósito mitigar del dolor torácico, además de que esto generaría vasodilatación de las arterias coronaria; en casos de infartos de ventrículo derecho o que generen hipotensión, la nitroglicerina aumenta la mortalidad.
- Ácido acetilsalicílico: Se utiliza intencionadamente, para generar antiagregación plaquetaria, de forma que el trombo ya establecido, no aumentará de tamaño.
- El objetivo de la terapia farmacológica “MONA” resultó ser beneficiosa, útil y sumamente aplicada en el primer nivel de atención médica, cuando se trataba de un SICA en evolución.
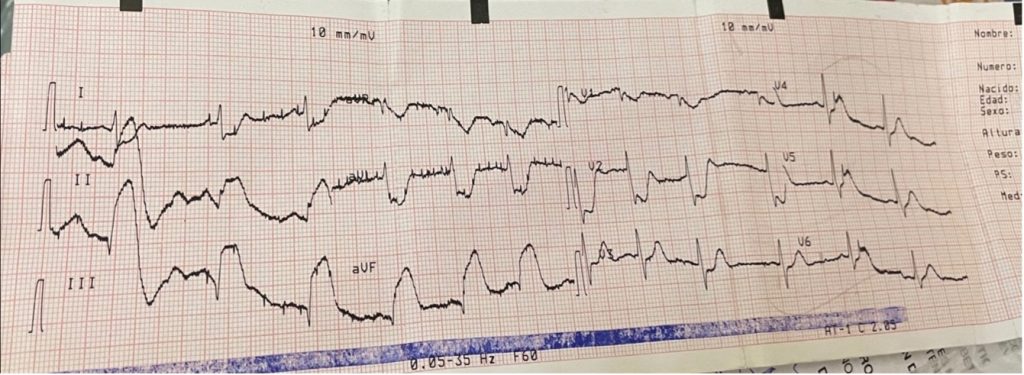
Imagen 1. Electrocardiograma de 12 derivaciones con elevación del segmento ST en DII, DIII y aVF en paciente masculino de 30 años de edad con sintomatología anginosa; congruente con IAMEST en cara Inferior.
Fisiopatología:
La isquemia cardiaca se asocia a una falta de oxígeno en los tejidos del miocardio, la cual se ve provocada por una obstrucción de una o más arterias coronarias, también puede ser causada por un desprendimiento de una placa de ateroma que viajo y genero un trombo en la circulación subsecuente a su tránsito por el sistema de irrigación coronario.
Hoy en día se conocen 5 tipos de Infarto agudo al miocardio, los cuales se ven clasificados de la siguiente manera:
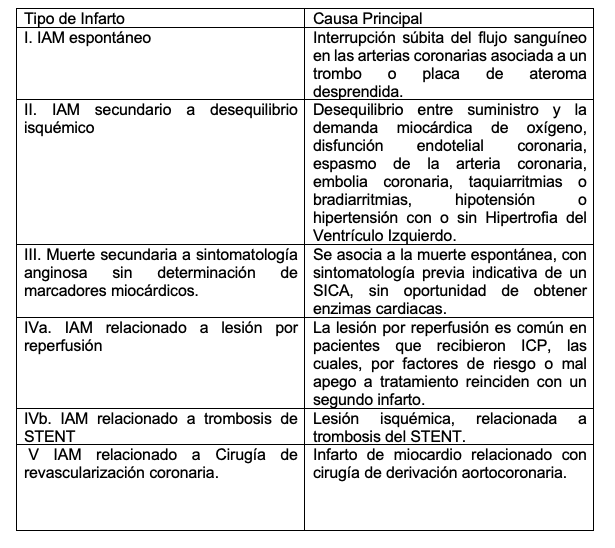
Diagnóstico electrocardiográfico del IAMEST
Se debe obtener a la brevedad un electrocardiograma, preferentemente de 12 derivaciones, el cual será de ayuda para identificar:
-Tipo de Infarto: IAMEST (Infarto Agudo del Miocardio con Elevación del segmento ST) o IAMSEST (Infarto Agudo del Miocardio sin Elevación del segmento ST).
-Extensión de la lesión isquémica: Una vez que los hallazgos electrocardiográficos son congruentes con la aparición de segmentos ST elevados, se debe identificar las caras afectadas según la elevación del ST visualizada en el electrocardiograma.

Tabla 2. Terminología de las paredes del corazón y clasificación electrocardiográfica de los infartos con elevación del segmento ST.
Si no se dispone de un ECG de 12 derivaciones, pero si de un monitor desfibrilador que pueda mostrarnos 3 caras, se puede establecer el diagnóstico de un IAMEST, más no se puede determinar la extensión; una vez establecido esto y asociado a la clínica del paciente, se debe iniciar tratamiento con apoyo de la mnemotecnica THROMBINS2, según sean las posibilidades farmacológicas del SEM (Sistema de Emergencias Médicas) pre hospitalario y no retrasar el traslado a centro hospitalario adecuado.
Si se dispone de prueba de troponinas ultrasensibles, se puede realizar para sumar a la impresión diagnóstica. Pocos servicios prehospitalarios disponen de ellos, por lo cual, es un recurso útil, pero poco probable de ser aplicado en el medio extrahospitalario, así como también pocos servicios de emergencias pre hospitalarios cuentan con monitores desfibriladores, multiparamétricos y personal paramédico capacitado de forma adecuada, lo cual, imposibilita que el paciente reciba una atención integral además de óptima a sus condiciones críticas a la vida.
La principal diferencia entre la “MONA” y “THROMBINS2” se basa en el aumento de ciertas medidas que pueden resultar sumamente beneficiosas para los pacientes:
-T: Las tienopiridinas, específicamente el clopidogrel, se usa debido a que su acción en la inhibición de la activación de las plaquetas, a través del bloqueo del ADP, es un potente antiagregante plaquetario, lo cual evitara que el trombo, siga creciendo.
-H: El uso de la heparina no fraccionada o heparida de bajo peso molecular, tiene como objetivo anticoagular.
-R: Los ARA II (antagonistas receptores de la angiotensina II), tiene como objetivo, no solo mantener la normo tensión, también favorecen y modulan el remodelado ventricular a largo plazo, dichos beneficios pueden tener beneficios en la disminución de la mortalidad. Sin embargo, se debe de individualizar su utilización.
-O: Oxigenar a los pacientes de manera adecuada basados en metas. Sólo se debe administrar oxigeno suplementario si la SpO2 es <90% y tener como meta una SpO2 >94%.
-M: Opioides (no exclusivamente morfina), ayuda en el control del dolor agudo. Lo cual es beneficioso y presenta un pilar para el manejo terapéutico del paciente crítico.
-B: Los Beta-bloqueadores, no sólo son favorables en la disminución de la frecuencia cardiaca, también tienen la propiedad de poder disminuir la demanda de oxígeno en el miocardio. Se recomienda que se usen B-bloqueadores cardio selectivos de forma preferencial.
-I: Intervenciones Invasivas. Esto se deriva de la posibilidad de 2 manejos definitivos
–Intervención Coronaria Percutánea: Siempre que se disponga de unidad de hemodinamia.
–Trombólisis Farmacológica: la cual dependerá del fármaco trombolítico disponible.
Aunque se han estudiado la posibilidad de trombólisis prehospitalaria en México, a bordo de unidades de soporte vital avanzado en casos de que el paciente tenga que esperar 120 minutos o más para recibir la atención definitiva, es una realidad muy lejana en México; lo correcto en la actualidad, es el manejo temprano sintomatológico, traslado al centro hospitalario más adecuado, que juega un papel sumamente importante, en la reducción de la mortalidad en los pacientes con SICA en evolución.
-N: La nitroglicerina se ha aplicado desde mucho tiempo atrás. Las propiedades pro-cardiacas de los nitratos como vasodilatación, favorece el transporte de oxígeno a las áreas de isquemia; disminuyen también el trabajo del ventrículo izquierdo debido a que disminuye el retorno de sangre al corazón. El uso de nitroglicerina o nitroprusiato de sodio vía intravenosa debe ser de manera medida, controlada y preferentemente, al interior de un hospital. Sus potentes efectos vasodilatadores, podrían causar efectos deletéreos en el paciente a corto plazo.
S2: Uso de una terapia conjunta de Estatinas y Ácido acetilsalicílico.
-Las estatinas como la atorvastatina, tiene un efecto inflamatorio a nivel vascular, sumado a la propiedad de disminuir los niveles de colesterol es el amplio rango de cardio protección brindado por los efectos pleotrópicos al estabilizar la placa de ateroma, evitando su desprendimiento.
– El efecto antiagregante plaquetario del ácido acetilsalicílico, mediado por la inhibición de la activación de las plaquetas por inhibición de la producción de ciclooxigenasa y tromboxano, tiene una sinergia farmacológica con el clopidogrel. El objetivo es evitar el crecimiento del trombo.
Shock Cardiogénico
Si bien, el personal prehospitalario, puede tener entrenamiento en manejo temprano del shock, en sus niveles educativos como el TUM-Básico, la limitación práctica en el shock cardiogénico, es sumamente alta.
El paciente con SICA en evolución puede requerir de aplicaciones técnicas y cognitivas avanzadas, que puedan derivar desde el tratamiento de emergencia de arritmias, hasta el manejo avanzado de la vía aérea. No obstante, puede requerir de uso de soporte vascular con vasopresores. Para dicho propósito, se debe individualizar, de forma integral, los requerimientos clínicos específicos de cada paciente, sin olvidar, que una de las condiciones prioritarias en el paciente con shock cardiogénico, es no aumentar el consumo de oxígeno miocárdico, para dicho propósito, se puede hacer uso de vasopresores como Norepinefrina en dosis de 0.05 mcg/kg/min. Mantener una TAM >65 mmHg como meta terapéutica, siempre y cuando sea sumamente necesario dicho manejo. De otra manera, el traslado inmediato a centro hospitalario no debe retrasarse.
Enlace SVB-SVA.
La implementación del enlace SVB-SVA puede tener gran impacto en la morbi-mortalidad del paciente con SICA, debido a que una unidad de soporte vital avanzado puede brindar cuidados específicos, técnicos, farmacológicos y monitorización electrocardiográfica constante al paciente.
La importancia de la vigilancia electrocardiográfica es de vital relevancia, ya que puede brindarse reanimación avanzada y eficiente si llegara a desarrollar arritmias letales con pulso o sin pulso.
Telemedicina.
Otro recurso adicional que aún no es visible en la proximidad de los servicios de emergencia en México, pero que su implementación seria de alto impacto, es el instaurar medios de comunicación que enlacen a las ambulancias a un cardiólogo o urgenciólogo, que pueda guiar, confirmar o reafirmar el diagnóstico de un SICA IAMEST a través de la transmisión del electrocardiograma en tiempo real al especialista, aunque este recurso también podría agilizar la decisión de traslado y a donde, la preparación de recursos y preparación de personal adecuado, para la transferencia oportuna y eficiente de los cuidados del paciente al personal intrahospitalario.
Traslado.
La decisión de traslado no debe estar guiado en la premura de llevar al paciente a un centro hospitalario cercano. Se debe considerar la capacidad resolutiva, de cada unidad hospitalaria, para el transporte del paciente según la ciudad en la que el proveedor y paciente se encuentren. Pacientes de trauma a hospitales de trauma. Pacientes clínicos a unidades clínicas.
Se debe considerar la regulación del paciente a través de los servicios del CRUM locales, para agilizar la recepción y atención del paciente cardio crítico en un hospital que pueda dar atención a su padecimiento médico.
Trombólisis Prehospitalaria.
Según algunos estudios, la trombólisis prehospitalaria, puede tener beneficios en la disminución de la mortalidad en los pacientes con SICA a corto plazo.
Se deben considerar, que los trombolíticos pueden requerir de algunos cuidados específicos, así mismo las dosificaciones son muy técnicas. Los más comunes y disponibles al interior del país son:Tecneteplasa y Alteplasa.
En un estudio hecho en Francia, por el SAMU de París, se usó el Alteplasa como fármaco de elección para la trombólisis prehospitalaria con la dosis de Dosis Inicial en Bolo: 15 mg Intra venosos. Seguidos de infusiones de 0,75 mg/kg (sin exceder de 50 mg) durante 30 min y, posteriormente, 0,50 mg/kg durante 1 h, hasta una dosis total de 100 mg.
Se debe considerar que la dosificación de dichos fármacos debe ser preferentemente en bomba de infusión, por lo que, si se piensa que esto sea posible en México, se debe ejecutar por una unidad de SVA, que cuente con Bomba de infusión.
Conclusiones.
La detección temprana de los síntomas de un SICA y la activación precoz de un SEM prehospitalario puede generar un alto impacto en la mejoría del paciente con SICA.
El personal prehospitalario debidamente entrenado, el diagnóstico oportuno y tratamiento adecuado juega un papel crucial en la disminución de la mortalidad en el paciente con SICA.
El conocimiento de capacidad resolutiva de los centros hospitalarios por parte del personal paramédico debe ser imperante en la decisión de traslado.
La telemedicina es un recurso valioso, eficiente que debería ser implementado en México.
La trombólisis prehospitalaria, puede tener un favorable impacto en la mejoría del paciente, en algunos países se ha visto resultados favorables, aunque se deben establecer protocolos, estandarizar competencias y generar más evidencia para afirmar que esto es viable en México.
Bibliografía y literatura recomendada:
- Latour-Pérez J, Cabello J.B. Significado clínico del síndrome coronario agudo con elevación transitoria del segmento ST. Med Intensiva. 2011;35(5):267-269.
2.- Thygesen K, Alpert J, Jaffe A, Simoons ML, Chaitman BR, White HD. Documento de consenso de expertos. Tercera definición universal del infarto de miocardio. Revista Española de Cardiología. 2013.66;2,132.e1-132.e15.
3.-Marco Antonio Martínez Ríos. Fisiopatología del Infarto Agudo al Miocardio. En Infarto Agudo al Miocardio Documento de Postura. 2014. CMDX.
4.- Lorenzo R. El electrocardiograma en el infarto agudo de miocardio. Revista Uruguaya de Cardiología, 28 Núm. 3, 1-7Marco Antonio Martínez Ríos. (2014). Tratamiento Antitrombótico adjunto a la terapia de reperfusión farmacológica. En Infarto Agudo al Miocardio Documento de Postura (33-39). 2013. CMDX: Intersistemas.
5.- Martínez MA. Terapia farmacológica adjunta a la reperfusión. En Infarto Agudo al Miocardio Documento de Postura (16). 2014. CMDX: Intersistemas.
6.-Martínez MA. Indicaciones de Trombólisis. En Infarto Agudo al Miocardio Documento de Postura (22-24). 2014. CMDX: Intersistemas.
7.- Ruiz-Meanaa M, García-Dorad D. Comparación de trombólisis prehospitalaria y angioplastia primaria en el infarto agudo de miocardio. Medicina Intensiva. 2003; 27 Núm. 4, 199-209.
8.- De Oca O. Shock cardiogénico en el infarto agudo de miocardio. Revista Uruguaya de Cardiología. 2004; 29 Núm. 1, 1-4.
9.-Hochman JS, Sleeper LA, Webb JG, Sanborn TA, White HD, Talley JD, et al. Early revascularization in acute myocardial infarction complicated by cardiogenic shock. SHOCK Investigators. Should We Emergently Revascularize Occluded Coronaries for Cardiogenic Shock. N Engl J Med. 1999; 341(9):625-34.
10.-American College of Emergency Physicians; Society for Cardiovascular Angiography and Interventions; O’Gara PT, Kushner FG, Ascheim DD, Casey DE Jr, Chung MK, de Lemos JA, et al. 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2013; 61(4): e78-140.
11.- Tubaroa M, Danchinb N, Goldsteinc P, Filippatosd G, Hasine Y, Herasf M, et al. Tratamiento prehospitalario de los pacientes con IAMCEST. Una declaración científica del Working Group Acute Cardiac Care de la European Society of Cardiology. Revista Española de Cardiologia. 2012. 65 Num 1, 60-70.
12.- Prados JA. Telemedicina, una herramienta también para el médico de familia. Elsevier. 2012. 45 Núm. 3, 129-132.
Editor revisor: Dra. Silvia Elena Uribe Moya
Cite este artículo como: José Soto, “THROMBINS2: ¿el futuro del tratamiento del SICA en la Atención Medica Pre Hospitalaria?, blog EMergiendo SMME, mayo 2022. Disponible en: https://emergiendo.org.

Amaury Mercado
José Maria Soto Olivares
-
Paramédico de Soporte Vital Avanzado en Dirección Ejecutiva de Riesgos, Emergencias y Protección Civil de la alcaldía Miguel Hidalgo
-
Técnico en Atención Medicina Prehospitalaria Avanzado. IPN/SASEMEP
-
Alumno del Diplomado Paramédico de Vuelo y Cuidados Críticos. Prehospital Michoacán-Instituto en Formación de Paramédicos/Ambumed. Mor. Michoacán
-
Alumno del Diplomado en Toxicología Clínica. CESOVI/ Universidad Anáhuac Norte.


